Gestione della paziente ostetrica affetta da cardiopatia
A cura della dott.ssa Ilaria Pacini
Anestesia, Terapia Intensiva Post-operatoria e Terapia del Dolore
IRCCS Istituto Ortopedico Rizzoli Bologna
e del dott. Marco Aversano
Dipartimento di Emergenza, U.O.C. Anestesia e Blocchi Operatori
U.O.S.D. Anestesia e Terapia Intensiva Ostetrica Ospedale Isola Tiberina – Gemelli Isola, Roma
PARTE INTRODUTTIVA
Le malattie cardiovascolari durante la gravidanza rappresentano una delle principali sfide della medicina perinatale e sono tra le principali cause di mortalità materna nei paesi sviluppati. La gestione anestesiologica della paziente ostetrica affetta da cardiopatia richiede una profonda comprensione della patologia specifica e delle sue implicazioni durante il parto. Nella newsletter del mese di Settembre esploreremo le più recenti evidenze scientifiche sulla gestione anestesiologica di tali pazienti, con particolare enfasi sulle tecniche di anestesia e analgesia neuroassiale e sul monitoraggio emodinamico.
Rischi Cardiovascolari durante la Gravidanza
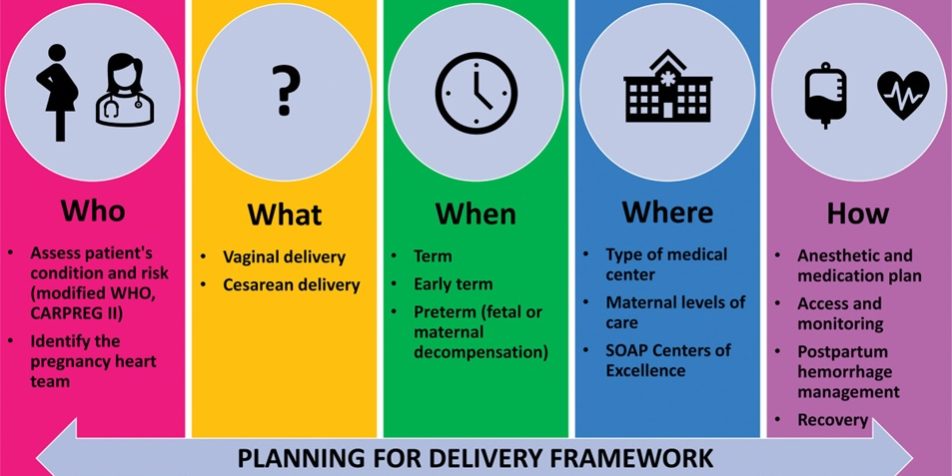
I cambiamenti fisiologici della gravidanza, quali l’aumento del volume plasmatico, l’aumento della gittata cardiaca e la riduzione delle resistenze vascolari periferiche possono essere mal tollerati nelle donne con malattie cardiache preesistenti. L’articolo del mese che abbiamo scelto è il più recente scientific statement rispetto alla gestione anestesiologica della paziente ostetrica affetta da cardiopatia approvato da American Heart Association. (1) Considerato l’elevato rischio di mortalità materna tra le donne con cardiopatie moderate/severe (quattro volte superiore rispetto alla popolazione generale), tale documento sottolinea l’importanza di promuovere un percorso multidisciplinare, al fine di riconoscere precocemente le cardiopatie, pianificare la gestione ottimale peri-partum e migliorare gli outcomes clinici. (Figura 1)
La Paziente affetta da Cardiopatia, la Classificazione del Rischio e la Gestione Multidisciplinare
La classificazione del rischio nella paziente gravida affetta da cardiopatia secondo la WHO (Organizzazione Mondiale della Sanità) propone quattro categorie che variano da I (rischio basso) a IV (rischio estremamente elevato), con indicazioni terapeutiche specifiche per ogni gruppo. Si raccomanda, ad esempio, che le donne ad alto rischio (WHO classe III-IV) siano seguite presso centri specializzati, dove è disponibile un team multidisciplinare costituito da cardiologi, ginecologi, ostetrici, anestesisti e neonatologi [cfr Tabella 1 dell’articolo del mese – Circulation. 2023 Mar 14;147(11): e657-e673)] L’anestesista, in particolare, ha un ruolo chiave nella scelta della condotta anestesiologica del parto spontaneo/taglio cesareo, che prescinde da una attenta valutazione del rischio di scompenso cardiovascolare acuto.
Gestione Pre-Partum
- Valutazione Pre-Anestesiologica
La valutazione pre-anestesiologica deve includere:
• Classificazione della cardiopatia: tipologia (congenita, valvolare, ischemica, cardiomiopatia, ecc.), gravità e stabilità della condizione.
• Classe funzionale NYHA, per valutare la tolleranza all’attività fisica e il grado di limitazione.
• Valutazione dell’anatomia cardiaca e della funzione ventricolare, attraverso l’ecocardiogramma o altri esami diagnostici.
• La valutazione del rischio tromboembolico, la necessità di anticoagulazione e la pianificazione del timing di sospensione in previsione dell’intervento chirurgico e/o dell’esecuzione della tecnica neurossiale.
2. Terapie Mediche durante la Gravidanza
L’uso di farmaci cardiovascolari durante la gravidanza richiede un’attenta valutazione del rapoporto rischio-beneficio. Alcuni sono controindicati, mentre altri possono essere utilizzati con cautela.
- Anticoagulanti: Gli anticoagulanti orali o dicumarolici sono controindicati a causa del rischio teratogeno. L’eparina a basso peso molecolare rappresenta il farmaco anticoagulante di scelta e necessita il monitoraggio dei livelli di fattore anti-Xa.
- Beta-bloccanti: Sono comunemente utilizzati per gestire l’ipertensione e le aritmie, ma possono associarsi ad un aumento del rischio di ritardo di crescita intrauterina.
- ACE-inibitori e Bloccanti dei Recettori dell’Angiotensina: Sono controindicati durante la gravidanza a causa dei potenziali effetti avversi sul feto, in particolare la disfunzione renale e l’oligoidramnios.
- Diuretici: Vanno usati con cautela, in quanto possono ridurre il volume plasmatico e compromettere la perfusione utero-placentare.
Recenti evidenze suggeriscono che l’uso di aspirina a basse dosi nelle donne ad alto rischio di preeclampsia riduce l’incidenza di questa condizione e dovrebbe essere considerato in pazienti con fattori di rischio cardiovascolare. (2)
Gestione del Parto Spontaneo/Taglio Cesareo
- Espletamento del Parto
La modalità di espletamento del parto deve essere pianificata sulla base della gravità della condizione cardiaca della paziente ostetrica. Se non controindicato, nelle gravidanze a termine o vicine al termine, il parto vaginale è la modalità di scelta, in quanto garantisce un adattamento graduale alle variazioni emodinamiche dell’immediato post-partum rispetto al taglio cesareo (perdite ematiche di minor entità) e comporta minor rischio di complicanze rispetto al taglio cesareo (infezioni della ferita chirurgica, eventi tromboembolici). Tuttavia, si ricorre al taglio cesareo in caso di precise indicazioni ostetriche e nelle pazienti con instabilità emodinamica o ad alto rischio di scompenso cardiovascolare peripartum (ad esempio gravi valvulopatie).
Nella scelta della modalità di espletamento del parto, è fondamentale valutare la tolleranza della paziente alla manovra di Valsalva durante il secondo stadio del travaglio. Essa comporta, infatti, inizialmente una significativa riduzione del preload (poco tollerato in particolare nelle cardiopatie ostruttive del cuore sinistro) e, successivamente, un eccessivo stress sulla parete aortica. (1)
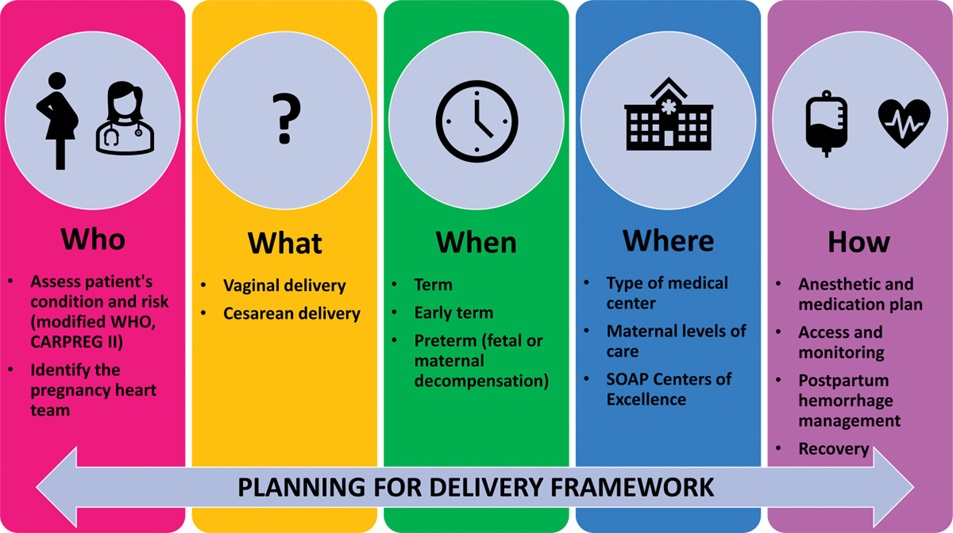
Figura 1. Approccio multidisciplinare per la gestione peri-partum della paziente ostetrica affetta da cardiopatia. Circulation. 2023 Mar 14;147(11): e657-e673.
2. Scelta della Tecnica Anestesiologica: Vantaggi e Rischi
La scelta della tecnica anestesiologica dipende dalla modalità di espletamento del parto.
- Parto Vaginale Spontaneo: L’analgesia durante il travaglio di parto (tecnica epidurale o tecnica combinata spino-epidurale – CSE) è raccomandata per modulare il dolore e, allo stesso tempo, riduce l’iperattivazione del sistema simpatico durante il travaglio. Se gestita da anestesisti esperti, garantisce il compromesso ottimale tra un efficace controllo del dolore e il minimo impatto emodinamico. Importanti aspetti anestesiologici da considerare durante l’esecuzione della tecnica sono i seguenti:
– Il rischio di embolia gassosa paradossa, in caso di impiego della tecnica della perdita di resistenza con mandrino ad aria per il reperimento dello spazio epidurale e contestuale puntura vascolare accidentale nelle cardiopatie con shunt intracardiaco.
– Indipendentemente dalla tecnica anestesiologica impiegata per iniziare l’analgesia, la somministrazione di volumi e concentrazioni adeguate di anestetico locale al fine di limitare l’impatto emodinamico. Ad esempio, la somministrazione di dosaggi inferiori di anestetico locale intratecale in caso di CSE; la titolazione dei boli somministrati attraverso il catetere epidurale; il frazionamento della dose test per escludere la localizzazione intratecale e/o intravasale della punta del catetere epidurale. (1)
B) Taglio Cesareo: I blocchi neuroassiali (ovvero l’anestesia spinale, l’anestesia epidurale o la tecnica combinata spino-epidurale – CSE) rappresentano le tecniche di scelta nella maggior parte delle pazienti gravide affette da patologie cardiache, a causa del minor impatto sulla funzione respiratoria e cardiovascolare.
L’anestesia spinale, pur garantendo un blocco anestetico sufficientemente denso e a rapida insorgenza, può comportare un rischio maggiore di ipotensione rispetto alla tecnica epidurale. Pertanto, nella paziente cardiopatica, è raccomandata la somministrazione di dosi più basse di anestetico locale intratecale. Uno studio del 2022 ha confermato che l’esecuzione dell’anestesia spinale con dosi ridotte di bupivacaina, combinata con oppioidi intratecali, fornisce un’analgesia efficace con un impatto minimo sulla pressione arteriosa. Questo approccio è stato particolarmente benefico in pazienti con cardiomiopatie dilatative. (3)
Tuttavia, pazienti affette da cardiopatie di classe III e IV secondo WHO beneficiano del blocco simpatico meno intenso e a lento onset garantito dall’anestesia epidurale o dall’anestesia combinata spino-epidurale (CSE). Quest’ultima associa i vantaggi della rapida insorgenza dell’anestesia spinale alla possibilità di somministrare dosi epidurali incrementali, per mantenere o estendere il blocco intraoperatorio. Solitamente è prevista la somministrazione di bassi dosaggi di anestetico locale intratecale (bupivacaina 2,5 – 5 mg), associato ad un oppioide lipofilo, seguito dalla lenta titolazione dei boli epidurali, sino al raggiungimento del blocco anestetico a T4-T6. (1) Una analisi del 2022 ha mostrato che la CSE riduce la necessità di anestesia generale nei casi di taglio cesareo programmato, offrendo un controllo emodinamico superiore rispetto alla sola anestesia spinale o epidurale. Le pazienti con stenosi mitralica hanno tratto particolare beneficio da questa tecnica, con minore incidenza di tachicardia e sovraccarico ventricolare. (3)
L’alternativa alla anestesia spinale single-shot è rappresentata dalla anestesia spinale continua. Le indicazioni a tale tecnica, attualmente, si limitano a specifiche situazioni, tra le quali si annoverano anche le cardiopatie materne, in cui è desiderabile il posizionamento del catetere intratecale per la somministrazione di boli frazionati di anestetico locale, con il graduale raggiungimento di un blocco efficace, simmetrico e con minimo impatto emodinamico. Tuttavia, la scelta di tale tecnica va ponderata attentamente, considerandone i limiti e le possibili complicanze. (4)
L’anestesia Generale: quando una possibile alternativa?
Nonostante i vantaggi delle tecniche neuroassiali, l’anestesia generale è necessaria in alcune situazioni, come in alcuni casi di emergenza, in caso di controindicazioni al blocco centrale o in caso di grave scompenso cardiorespiratorio che necessita di protezione delle vie aeree.
È consigliato l’uso di agenti anestetici a breve durata d’azione e il mantenimento di una ventilazione a pressione positiva con un basso volume corrente, per ridurre il rischio di sovraccarico di pressione sulle camere cardiache. (1)
È fondamentale, infine, indipendentemente dalla tecnica anestesiologica, considerare i seguenti aspetti:
- La prevenzione del sovraccarico di volume, attraverso la limitazione della somministrazione di fluidi endovenosi e, se necessario, l’impiego dei diuretici.
- La somministrazione dei farmaci vasoattivi: impiegati per contrastare l’effetto ipotensivo delle tecniche neuroassiali. Essi devono essere utilizzati con cautela, allo scopo di garantire la perfusione utero-placentare, senza causare un eccessivo carico di lavoro sul cuore.
- Il mantenimento di un adeguato afterload è essenziale per garantire la perfusione coronarica nelle pazienti con ipertrofia ventricolare sinistra, cardiopatie con ostruzione all’efflusso ventricolare sinistro, stenosi valvolari e ipertensione polmonare.
3. Monitoraggio e Gestione Emodinamica
Il monitoraggio emodinamico è cruciale nella gestione anestesiologica delle pazienti con patologie cardiovascolari in gravidanza. Nelle pazienti affette da malattie cardiovascolari gravi, può essere indicato l’impiego dei sistemi di monitoraggio invasivo, come il cateterismo dell’arteria polmonare, o in alternativa, dei sistemi basati sull’analisi del contorno del polso arterioso, per la valutazione sufficientemente accurata dei parametri emodinamici.
I parametri emodinamici guidano le scelte terapeutiche in caso di ipotensione, attraverso la somministrazione di fluidi endovenosi oppure con vasopressori, come la fenilefrina.
L’ecocardiografia transesofagea intraoperatoria è diventata uno strumento fondamentale per la valutazione in tempo reale della funzione ventricolare durante interventi chirurgici complessi. (1)
Follow-up Post-Partum
Il follow-up materno è essenziale per monitorare le condizioni cardiache della madre nel post-partum. Tale periodo è critico, poiché il ritorno ai livelli emodinamici pre-gravidici può esacerbare l’insufficienza cardiaca, soprattutto nelle prime 48 ore successive al parto. Le linee guida recenti raccomandano una stretta sorveglianza materna nelle prime 6-12 settimane post-partum. (5)
Prospettive future e Conclusioni
Le ricerche attuali si stanno focalizzando sull’identificazione di biomarcatori predittivi per le complicanze cardiovascolari durante la gravidanza, che potrebbero rivoluzionare la gestione precoce di queste pazienti. Studi sull’uso di tecnologie come l’ecocardiografia tridimensionale e la risonanza magnetica cardiaca in gravidanza stanno aprendo nuove prospettive per la valutazione non invasiva delle cardiopatie.
In conclusione,la gestione anestesiologica della gravida affetta da cardiopatia richiede un approccio multidisciplinare e personalizzato. Le tecniche di anestesia e analgesia neuroassiale, associate all’impiego del monitoraggio emodinamico avanzato, sono strumenti chiave per garantire la sicurezza materno-fetale.
Rimandiamo alla sessione “PILLOLA DI ALR” per la descrizione di un caso clinico di una paziente gravida affetta da Sindrome di Brugada, da sottoporre a taglio cesareo elettivo.
Bibliografia
- Meng ML, Arendt KW, Banayan JM, Bradley EA, Vaught AJ, Hameed AB, Harris J, Bryner B, Mehta LS; American Heart Association Council on Cardiovascular Surgery and Anesthesia; Council on Cardiopulmonary, Critical Care, Perioperative and Resuscitation; and Council on Peripheral Vascular Disease. Anesthetic Care of the Pregnant Patient With Cardiovascular Disease: A Scientific Statement From the American Heart Association. Circulation. 2023 Mar 14;147(11): e657-e673. doi: 10.1161/CIR.0000000000001121
- Poon LC et al The International Federation of Gynecology and Obstetrics (FIGO) initiative on pre-eclampsia: A pragmatic guide for first-trimester screening and prevention. Int J Gynaecol Obstet. 2019 May;145 Suppl 1(Suppl 1):1-33. doi: 10.1002/ijgo.12802. Erratum in: Int J Gynaecol Obstet. 2019 Sep;146(3):390-391. doi: 10.1002/ijgo.12892.
- Clark KJ et al Peripartum anesthetic management in patients with left ventricular noncompaction: a case series and review of the literature. Int J Obstet Anesth. 2022 Nov;52:103575. doi: 10.1016/j.ijoa.2022.103575.
- Veličković I, et al Continuous Spinal Anesthesia for Obstetric Anesthesia and Analgesia. Front Med (Lausanne). 2017 Aug 15;4:133. doi: 10.3389/fmed.2017.00133.
- Lewey J, Beckie TM, Brown HL et al American Heart Association Cardiovascular Disease and Stroke in Women and Underrepresented Populations Committee of the Council on Clinical Cardiology; Council on Cardiopulmonary, Critical Care, Perioperative and Resuscitation; and Council on Cardiovascular and Stroke Nursing. Opportunities in the Postpartum Period to Reduce Cardiovascular Disease Risk After Adverse Pregnancy Outcomes: A Scientific Statement From the American Heart Association. Circulation. 2024 Feb 13;149(7):e330-e346. doi: 10.1161/CIR.0000000000001212.